![]()
1●髄液(脳脊髄液)と脳室

頭の中には何が入っているでしょう?
もちろん脳がありますね。大脳とか、小脳とか。血管や神経もあります。まあ、それくらいは常識、常識。
でも、水を溜めるところもあるといったら、ちょっとビックリしませんか?
「頭に水なんか入ってるの?」
はい、あるんです。頭の中にある水のことを、正式には「脳脊髄液」といいます。これは脳と脊髄(その両方で中枢神経系を構成しています)の中と表面にこの液が存在するからで、通常は略して「髄液」と呼ばれています。
もう少し詳しく、この髄液の存在する脳というものを解剖してみましょう。
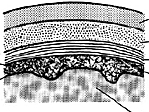
脳と脊髄は全体を丈夫な膜で覆われています。これを「硬膜」と呼びます。硬膜の下には表面の滑らかな膜があり、内部はくもの巣のように網目状になり、脳・脊髄表面の血管を支えています。これが「クモ膜下出血」で悪名高い「クモ膜」です。実際の手術の際に顕微鏡下に見るクモ膜はとてもきれいなもので、「『神』さまがいなければ創れない」と、思わず感激してしまうほどに芸術的です。
このクモ膜の下には脳・脊髄表面を直接覆う軟膜と呼ばれる膜があります。字のとおり、とても薄く柔らかい膜です。
脳になんの問題もない、正常な人の場合、硬膜とクモ膜の間には何もありません。クモ膜表面と軟膜の間はクモ膜の網目が走り、脳表の血管がクモ膜によって固定されています。
さて、脳の実質、すなわち脳そのものはこの軟膜の下に存在します。そして、脳の中で、髄液を貯留している部分を脳室といいます。いわば、脳室とは脳の貯水場みたいなところです。
2●水頭症ってなに? 水頭症の診断方法
水頭症とは、読んで字のごとく、頭の中が水浸しになることですが、水浸しというとちょっと表現がオーバーですね。実際には髄液の産生(普通、「生産」と言いますが、医学の世界では「産生」と言います)・循環・吸収などの異常により、「脳室が正常以上に大きくなった状態」を指します。
髄液が正常以上に産生されその吸収が追いつかないとき、あるいは何らかの原因で(生まれつき、あるいは生後二次的に)髄液の循環路が閉塞したりすることによって、脳内に過剰に髄液が貯留して、水頭症になります。
では、医者はどのようにして「この脳室は正常以上に大きい」「この人は水頭症だ」と、診断するのでしょうか。
現在ではCTなどの画像で診断することが一般的です。脳室の幅と脳の横径の比率をはかって水頭症と診断します。また、髄液の循環・吸収障害により脳室周辺部が画像の上で黒く見えること(専門的にはこのゾーンを「傍脳室部低吸収域」と呼びます)も、水頭症を疑わせる所見となります。
髄液が脳に過剰に貯留すると、脳の圧が高くなります。そのため、頭蓋骨がまだ固まりきらない乳幼児期に水頭症になると、頭囲が拡大=頭が大きくなってきます。乳児検診のときに必ず頭囲を測定し、母子手帳の頭囲成長曲線にその数値を記していくことは、最も単純かつ有効な水頭症の発見方法です。
3●脳室の構造とその大きさ
先ほど言いましたように、脳室とは脳のなかで髄液を貯めておく、貯水場のようなところです。しかし、「貯める」という表現はちょっと正確でありません。というのは、髄液は常に産生され、脳内から脳・脊髄表面を循環し、吸収されているからです。
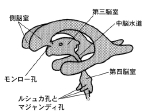
脳室は4つのパーツからできています。まず、左右の大脳半球内にある側脳室(左、右各一つづつあります)、それから、両側側脳室とつながっていて、より尾側の正中(=まん中)に位置する第3脳室、それよりもさらに尾側(=足の方)にあって、小脳と脳幹に囲まれた第4脳室があります。
脳室の大きさには一応「正常範囲」と呼ばれるものがありますが、人それぞれの顔が違うように、脳室の大きさも形も、個人個人で異なります。
また、同じ人でも、生誕直後→小児期→成人→老年と進んで行くに連れて、形が異なってきます。
水頭症の場合、脳室が大きくなって周辺の脳を圧迫します。逆に「脳萎縮」と呼ばれる状態などで脳自体の圧が低くなっても、脳室は大きくなります。
一方、水頭症の治療方法であるシャント(後述します)によって髄液が流れすぎたとき、あるいは脳出血や頭部外傷で脳が腫れるなどして脳自体の圧が高くなった時には脳室は小さくなってしまいます。
4●髄液の産生・循環と吸収
水頭症では脳室内に髄液が貯留し、脳室が拡大すると言いました。では、この髄液はどこで産生され、どう循環して、どこで吸収されているのでしょうか?
このことは非常に基本的な質問であるにもかかわらず、驚くべきことに、いまだにその詳細は完全には明らかになっていないのです。しかし、髄液の流れの本流、というか、大まかな流れはわかっています。
髄液の大部分、約70%近くは脳室内にある「脈絡叢」(みゃくらくそう)という組織で産生されます。脈絡叢の大部分は左右の側脳室にあります。第3脳室、第4脳室の天井側にも少量存在します。
「叢」という字から想像できるように、草むらのようなふわふわとした組織で、太めの血管から網目状の血管に至るまで、血管の成分に富んでいます。ちょっと乱暴な言い方をすれば、この血管から液状成分が分泌されて髄液になるわけです。
髄液の産生量は正常の成人で一日大体400-500mlです。ちょっと古い人には昔の牛乳瓶2本分くらい、というと具体的なイメージがわくみたいです(紙パックだと、最近はサイズがいろいろあるので、「中くらいの」なんていってもピンときませんよね)。通常の脳内、脳・脊髄表面の全髄液量は約120-150mlといわれていますので、髄液の産生量が400-500mlということは、一日に3回分、入れ替わっている計算になります。
産生量は、脳や周辺の状態によっても変化します。脳室内の髄液の圧が上がると産生は抑制されます。また、髄膜炎のような炎症反応を生じると産生が増加します。脈絡叢に由来する脳腫瘍ができると、髄液が過剰産生され、それによって水頭症をきたすことが知られています。
左右の側脳室内にある脈絡叢で産生された髄液は第3脳室に流れます。側脳室と第3脳室のあいだには、左右各々に「モンロー孔」という穴があり、ここを髄液が通過していきます。アメリカの有名な女優さんの名前で覚えてください。本当は18世紀のスコットランドの有名な解剖学者アレクサンダー・モンロー(Alexander Monro 1733-1817)に由来した名前です。
さて、第3脳室に流れ込んだ髄液は第4脳室に流れていきますが、両者は「中脳水道」という大変細い通路で結ばれています。
第4脳室に流れ込んだ髄液は今度は尾側端正中にある穴(マジャンディ孔)と左右にある穴(ルシュカ孔)から脳表、脊髄表面に流れ出ていきます。
脳表・脊髄表面を循環した髄液は頭頂部の硬膜にある「クモ膜顆粒」という組織により吸収され「静脈洞」(硬膜に囲まれた特殊な静脈)に入ります。この頭蓋骨の正中直下を走行する静脈洞は脳内では一番太いもので「上矢状静脈洞」と呼ばれています。
ここまで見てきた、髄液の主要な産生、吸収の循環経路のどこに異常が生じても、水頭症になります。極端な例で言うと、脳内には何も異常がなくても、頭蓋骨の異常で静脈洞が圧迫されても水頭症になってしまうことがあるのです。ひとくちに水頭症といっても原因は多種多様、ということです。
5●水頭症の原因
では、もう少し具体的に水頭症の原因をみていきましょう。
初めに髄液の産生から吸収まで順にそってお話していくことにします。
まず、極めて稀なことですが、髄液を産生する脈絡叢に腫瘍ができ、髄液が過剰産生されて水頭症になることがあります。この場合は髄液の循環路の閉塞はなく、循環路自体はきちんと交通しているので「交通性水頭症」といわれます。
側脳室のモンロー孔周辺部に腫瘍ができると、モンロー孔が閉鎖されて水頭症になります。初期には片方の側脳室だけが拡大します(一側性水頭症)。腫瘍が増大したり、脳室拡大が進行すると対側のモンロー孔も閉鎖され両側側脳室が拡大した水頭症になります。一側性の水頭症は、先天的に一側のモンロー孔が閉鎖されている場合にも生じます。
第3脳室内に腫瘍ができても、できる場所によってモンロー孔が閉鎖されたり、中脳水道の入り口が閉鎖されて水頭症になります。前にお話しした脳室の構造をちょっと思い出してみてください。モンロー孔が閉鎖されれば両側の側脳室が拡大します。中脳水道の入り口が閉鎖されれば両側側脳室と第3脳室が拡大することがわかりますね。
中脳水道は名前のごとく細長い管状の髄液の通路です。どのくらい細いかといいますと、正常では0.2-0.5mm径くらい、全長は12-13mmです。なんだか、すぐに詰まってしまいそうで心配ですね。実際、周辺に腫瘍ができて圧迫されたり、炎症後の癒着などによって、簡単に潰れてしまいます。先天的水頭症で最も多いのも中脳水道閉鎖によるもので、その多くは膜様の組織によって閉塞されています。中脳水道閉塞による水頭症では、両側側脳室と第3脳室が拡大してきます。
第4脳室内の腫瘍も水頭症を引き起こします。この場合には中脳水道が太くなってくるのが特徴です。第4脳室から脳・脊髄表面への出口が閉塞すると側脳室から第4脳室まで全体が拡大した水頭症になります。
ここまで話してきたように、水頭症の中でも、何らかの原因により脳内で髄液循環路が閉塞され、脳室内に髄液が過剰に貯留した状態のものを、一般に「閉塞性水頭症」と呼びます。
さて、脳・脊髄表面の髄液は頭頂部にあるクモ膜顆粒から静脈に吸収されていくわけですが、炎症や出血により、脳表の髄液が流れる空間であるクモ膜下腔が癒着して閉塞したり、クモ膜顆粒の機能が障害されると、髄液が吸収されないために水頭症になります。これは髄膜炎やクモ膜下出血を起こした後に起こる水頭症の原因としては最も多いタイプです。
また、せっかく髄液が吸収されても頭蓋骨奇形のため静脈の流れに障害があると水頭症になります。この様な原因で水頭症になる場合、問題は髄液の吸収能力の障害であり、脳内の髄液循環路はきちんと交通しているので一般には「交通性水頭症」と呼ばれます。
それでは、次に水頭症の原因を年齢、病気との関係で見てみましょう。主な代表的疾患を示します。
・新生児期
脳室内出血
先天奇形に伴う水頭症
(脊髄髄膜瘤、ダンディー・ウォーカー症候群、など)
先天性の髄液循環路の閉塞
(モンロー孔閉塞、中脳水道閉塞、など)
母体感染による水頭症
(トキソプラズマ、風疹、など)
髄膜炎、脳炎
・乳・幼児期
髄膜炎、脳炎
脳腫瘍
中脳水道閉塞
・学童期
髄膜炎、脳炎
脳腫瘍
頭部外傷
・成人
脳出血、クモ膜下出血
脳腫瘍
頭部外傷
突発性
6●水頭症の症状
水頭症の原因と同じく、水頭症の症状も年齢とともに違ってきます。なぜならば、ヒトの頭の骨は生まれたばかりのときにはまだ固まっていませんが、成長とともに段々と骨化して固くなるためです。
そのため、乳児期には水頭症で脳の中に髄液が貯まるとその圧により頭蓋骨が押されて頭がどんどん大きくなっていきます。頭の圧が高くなっても、その高くなり具合は低いのです。そのため、頭が大きいことを除けば、見たところは元気でニコニコしている、なんてこともあります。
ところが、脳の成長も一段落し頭蓋骨も固まった頃=幼児〜学童の時期に水頭症になるとどうなるでしょうか?脳室内に髄液がたまってきて圧が高くなっても頭蓋骨は簡単には大きくなってくれません。水頭症が進むにつれ脳の圧は高くなってきます。そのため、頭痛、嘔吐などの症状で発症するのが普通です(これは成人した大人も同じです)。
我慢強い子の場合は、こうした症状に親が気がつかないこともあります。しかし、脳圧によって眼の神経が圧迫されたり、眼の神経にむくみがきて黒板の字が見えにくくなったといったことから水頭症だとわかることもあります。
水頭症の症状も年齢とともに段々と変わってくることを覚えておいてください。シャント(後述します)が詰まったときの症状も変わってきます。年長児では、極端な話、急速に意識が悪くなる場合もあります。そういう時は夜中でも緊急にシャントの入れ替え手術をしなければいけません。
以下、年齢毎に、代表的な症状を挙げてみます。
・未熟児
呼吸が時々止まる
脈がゆっくりになる
大泉門(前頭部にある骨と骨の隙間が拡がっているところ)が盛り上がり、張っている
頭皮の静脈が拡張し、浮き出ている
急速な頭囲の拡大
・乳児
周囲の刺激に対して敏感になり、すぐに泣く
イライラしている
嘔吐
意識がボーっとしている
頭が大きくなる
首の座りが不安定
「落陽現象」(眼球が上を向けなくなり、下に向いた眼球が沈む太陽のように見える現象)
・幼児・学童
頭痛
嘔吐
イライラしている
意識がボーっとしている
物が二重に見える
視力低下
足がつっぱる
身体のバランスがとれなくなる
勉強の成績が低下
7●水頭症の治療
さて、では、この水頭症をどうやって治療するか、です。
現在では、水頭症に対しては外科的治療が主流です。いくつかの手術法がありますが、これらに到達するまでの経緯は次章「水頭症治療の歴史」を参考にしてください。
水頭症に対する手術の代表は「シャント」(shunt)です。
シャントとは「短絡」という意味で、脳で吸収されなくなった髄液を身体の別の場所に管で短絡させて吸収させようとするものです。
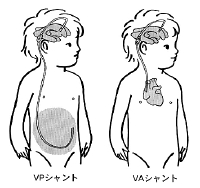
短絡先として最もよく使われるのはお腹です。脳室とお腹を結ぶシャントを正式には「脳室腹腔短絡術(シャント術)」と呼びます。英語でいうと"ventriculo-peritoneal shunt"、略して「VPシャント」と日本でもよく呼ばれます。
これとは別に、脳室と心臓をつなぐシャント術もあります。お腹の大きな手術をしたことがあったり、シャントに使うチューブからの感染によって腹膜炎を起こしたり、あるいは管のお腹の方が何度も詰まって、もう新たにを管を入れるところがなくなったりしたときには腹腔へのシャントができません。この場合は、首のところの静脈から心臓に管を入れて髄液を血管系(静脈)に戻す手術を行います。これは「脳室心房短絡術」(ventriculo-atrial shunt: VAシャント)と呼ばれます。今から3〜40年くらい前は、VAシャントが中心でした。しかし、なんらかの感染を生じると血管が詰まったり、あるいは血管を介して感染が全身に拡がり、時にはそのため腎臓に重篤な機能障害を生じて命取りになったりすることがありました。ですから、今どきにVAシャントを使うのは特別な時だけ、と考えて下さい。
シャントを入れることによって頭の圧が下がってくると、それまでボーッとしていたり元気のなかった子が、目に見えてシャキッとしてくることは、医者としてよく経験することです。よく僕らは語呂合わせで「しゃんと(ちゃんと)シャントしてしゃんとさせよう」なんて会話をよく交します(下手な洒落ですが……)。ちょっと不謹慎ですかね?
まあ、それはともかく、シャントが水頭症の治療に大きな役割を果たしたことはいうまでもありません。しかし、一方で、シャント手術にまつわる様々な合併症が患者さんを一生苦しめることも事実です。アメリカの脳神経外科の世界では、"Once shunt, always shunt."という言い回しがあります。「一度シャントをいれたら、一生シャントをはずすことはできない」という意味です。水頭症そのものは悪性の病気ではないのに、シャントを入れたら、それがいつ詰まるか、という問題を、常に心配していなければなりません。特に患者が女性の場合には、妊娠時にシャントの機能が悪くなることもあります。ですから、シャントなしで水頭症を治療することは水頭症に携わる医療関係者みんなの夢でした。
そんな夢を実現させてくれたのが、「内視鏡的第3脳室底開窓術」という新しい手術法です。手術では、内視鏡で覗きながら第3脳室の底に穴をあけて脳室内に貯まっていた髄液を脳表に流れるようします。いわばバイパスをつくるわけです。バイパスを通過した髄液は正常の循環路に入り吸収されていきます。日本でも、この手術は、この5年ほどのあいだに急速に広まってきています。経験のある脳神経外科医の手によって手術されれば、まず合併症もなく、安全に行えます。
しかし、残念ながらこの方法は全ての水頭症に行える手術ではありません。この手術の恩恵にあずかれるのは、正常の髄液の循環路が障害された閉塞性水頭症の患者に限られます。髄液の吸収が障害されている交通性水頭症ではやはりシャントが必要なのです。
シャントの具体的な種類や、合併症については、また後で述べることにします。
8●水頭症治療の歴史
難しい話が続きましたので、ここらで息抜きを。ちょっとした歴史物語です。
「水頭症治療の歴史」、このトピックだけでも一冊の本になるくらいの豊富な話題があり、感動のエピソードに満ちています。まさに「人間の歴史」の素晴らしさ、「科学の進歩」の一つの証明だと思います。
その歴史の中から特に注目すべきイベント、発明をご紹介しましょう。
古代ギリシアの医聖、ヒポクラテスは頭のなかに水が貯まると頭が腫れることを知っていたようです。しかし、現在使われているような意味での水頭症に近い概念を持って、脳内の脳室に水が貯留することが明らかにされるのは16世紀になってからでした。
ルネッサンスの興隆とともに、この頃から18世紀にかけて水頭症に関係した解剖上の発見も相次ぎました。中脳水道、クモ膜顆粒、モンロー孔など、水頭症の原因を考える上で重要なものが解明され、水頭症の概念も現在に近いものが考えられるようになりました。
しかしながら、発熱、リューマチ、肺病などが水頭症の原因として考えられており、治療法も今からみれば用をなさないものばかりでした。血を抜いたり、利尿剤を投与したり、頭を冷やしたり、といった類のものです。頭が大きくならないように包帯のようなもので締めつけてしまうという治療もあり、結構人気があったようです。
髄液の正確な流通経路がやっと明らかにされたのは、19世紀の後半のことです。20世紀に入ると、アメリカの脳神経外科医ウォルター・エドワード・ダンディー(Walter Edward Dandy 1886-1946)によって、モンロー孔や中脳水道を閉塞して水頭症が生じることが犬を用いて示され、閉塞性水頭症と交通性水頭症の違いも明らかにされました。
水頭症に関する外科的治療の試みは古くから行われていたようです(それらの全てが必ずしも水頭症と結びついていたわけではなさそうですが)。
古代ギリシアでは脳室穿刺が行われていたとの記録があります。他にも、腰椎穿刺により髄液を抜いたりするなど、いろいろな試みがされたようですが、その多くは髄膜炎を生じたり、症状の悪化を招いたりと、結果はさんざんなものでした。それでも19世紀末から20世紀初めにかけて、様々なチューブを脳室と硬膜下腔に通したり、脳室から静脈にチューブをつなぐなどして、時に劇的な症状の改善を得られるようになってきます。時代はゆっくりと、しかし着実に、水頭症の治療に向かって進歩していたのです。
1922年、前述の医師ダンディーは開頭手術によって第3脳室底に穴をあけ、閉塞性水頭症を治療する方法を発表しました。手術成績は、1歳以上の場合、29名中24名の水頭症が治癒したとその後発表していますが、1歳以下での成績は悲惨なものでした。この第3脳室底に穴をあけ閉塞性水頭症を治療する方法は、その後シャント手術にとって変わられてしまいますが、最近になって、このアイデアがより確かな技術によって復活しました。前章でお話した「内視鏡的第3脳室底開窓術」がそれで、現在では閉塞性水頭症に対する主要な治療法になりつつあります。技術の進歩が80年近く昔の手術方法を甦えらせたわけです。
これに限らず、20世紀初めは、近代的脳神経外科の黎明期でした。当時は脳腫瘍とならんで水頭症の治療方法の確立が大きな課題だったのです。原始的な内視鏡を用いた治療の試みも行われています。髄液産生のもとである脈絡叢を凝固・切除してしまい、水頭症を治療しようとすることも行われました。ダンディーもこの方法を広めた脳神経外科医の一人です。
こうした、水頭症治療の様々な試みの末に残ったのがシャント手術でした。頭のなかに貯留したした髄液を皮下、胸部、腹部、あるいは尿路に流す手術が行われました。また、弁機能により血液の逆流を防ぎ髄液を静脈に流す方法も行われるようになりました。
ここで父性愛にあふれ、水頭症治療の歴史に名を残す一人の男が現われます。「ホルター・バルブ」の創始者であるジョン・ホルター(John Holter)です。
彼の息子は二分脊椎に伴う脊髄髄膜瘤をもって生まれてきました。1955年のことです。治療経過中に水頭症が進行してきましたが、当時使用されていたバルブは問題だらけのものでした。そこで、街の機械屋の技術者だったホルターは、自分の息子のために新素材だったシリコンを用いたバルブを自力で制作したのです。これが現在のシャントにも使われているシリコン性バルブの、世界で一番最初のものです。
彼のバルブは息子の最初のシャント手術には間に合いませんでしたが、他の患者に使用され大成功を収めました。彼の息子もその後シャント機能不全を生じた時にホルター・バルブを使用することになり、術後1年以上は順調でしたが、最終的にはシャント機能不全により亡くなってしまいました。
それでも、ホルターはバルブの改良、新作に邁進し、シリコン性バルブは広く世界で使われるようになりました。彼の名前のついたバルブは現在でも使用されています。息子の病気をきっかけに、医療とは全く無縁だった一人の父親が、息子の悲劇を乗り越えて、水頭症治療の新しいページを切り開く話には胸を打たれます。
シャント製品の改良の一方で、より良好で安全な髄液の吸収を求めて手術手技も変わってきました。1950年代からは暫くはシャント手術では静脈に髄液を流す脳室心房シャント術( VAシャント)が全盛でしたが、先にも述べた合併症などの問題により、1970年頃から髄液をお腹に流す脳室腹腔シャント術(VPシャント)が主流となり、現在に至っています。
いかがでしょう?
水頭症の治療一つとっても本当に人間的な話に満ちていますね。
それにしても、つい50年ほど前までは、水頭症によって多くの患者さんが、満足な治療法もないまま亡くなったり、大きな後遺症を残していただなんて……。近年の医療技術の進歩の速さ、素晴らしさに感無量、となるのは僕だけでしょうか。
(この項、Drake JM, Sainte-Rose C: The Shunt Book. Blackwell Science, Cambridge, 1995.を参考に書かせてもらいました。)
9●シャント手術の実際
ここでは代表的な脳室腹腔シャント術(VPシャント)を例にとって話します。
脳室腹腔シャント術を行うためには身体の最低2ヶ所に傷を作る必要があります。一つは髄液の貯留している脳室(通常は側脳室)に入れる管(脳室端、と呼びます)を入れ、シャントのバルブを留置するための頭部の傷です。もう一つは腹部に入れる管(腹腔端、と呼びます)を挿入するための腹部の傷です。
この両方の傷の間にどうやって管を通すのでしょうか? 初めて手術を受けられるお子さんの御両親や患者の家族の中には、頭からお腹まで皮膚を切り開かなくてはいけないのではないか、と思っておられる方もいらっしゃるようですが、心配はありません。まず、シャント・チューブを通すガイドとして、中空になっている特殊な金属の管を両方の傷の間に通せばいいのです。この金属の管の通るところは皮膚の下の脂肪層の中です。身体の小さい頃は皮膚が薄いのでシャント・チューブは目立ちますが、大きくなると皮膚の薄い首のところ以外は触らなければわからなくなります。
新生児や乳児では、頭蓋骨の骨どうしの隙間を用いて脳室に管を入れることもありますが、普通は頭蓋骨に1円玉くらいの大きさの穴を開ける必要があります。穴をあける場所は頭の前方に置く場合と、後方に置く場合とがあります。
次はお腹。腹部の傷はお臍の周辺に置かれることが一般的です。傷が目立たないようにお臍のしわを使って切る医師もいます。
さあ、頭を切って頭蓋骨に穴を開け、次にお腹を切り腹部を開け、両方の傷の間に管を通しました。今度は脳室にシャント・チューブの脳室端を挿入します。
さっき、頭に穴をあける場所は前と後ろと、2パターンある、と言いました。これは脳室端の挿入場所によって変わってきます。
脳室端の先端は脈絡叢のない側脳室の前方(前角、と呼ばれます)に入れるのが望ましいとされています。なぜなら、脈絡叢はふわふわした浮き草のような組織なので、シャント・チューブの脳室端に絡まると管を閉塞する恐れがあるからです。その点、前方から入れたほうが直接前角に挿入できるので有利です。
ただし、前方から入れると頭のカーブのため管をダイレクトに腹部まで通すことが難しいので、途中に中継点を作って管を入れ直す必要があります。しかし、手術後の感染のことを考えると、できるだけ傷の数を少なくしたほうがいいわけで、その点、頭の後方に穴をあけると中継点なしで腹部まで皮膚の下に管を通すことができます。しかし、後方の穴から前角まで脳室端を挿入するのは距離も長く、決して容易ではありません。
というわけで、どちらも一長一短、結局は手術する脳神経外科医の考え方と、その人が慣れた方法で、ということになります。最近では、後方から脳室端を挿入するときに内視鏡を用いて正確に脳室端先端を前角に入れることもできるようになってきました。シャントの詰まりや感染の発生については、どちらの方法でもあまりはっきりした差は出ていないようです。脳表、あるいは頭蓋骨から何センチメートルで前角に達するかは事前にCTを見て決めておきます。
次に、脳室端にシャントバルブをつなぎ、引き続き皮下に既に通してある腹腔端チューブの頭側端をシャントバルブにつなぎます。シャントバルブには、頭蓋骨の穴の直上に設置するタイプと、穴と離れた頭皮下に設置するタイプとがあります。腹側の傷から腹腔端チューブを引き出し、シャントバルブを各タイプによって適切な位置に設置します。
さて、最後は腹腔端を腹部に挿入します。実際に挿入する前に、髄液が脳室から脳室端、シャントバルブ、皮下の管を通って自然に流出して来るかどうかを確かめます。もし流れてこなければ、管が皮下で折れ曲がっていないか、接続がはずれていないかなど確かめる必要があります。
腹腔端はシャントが詰まるときの一番大きな原因です。ですから、ここから術者の腕の見せどころ、脳神経外科医の様々な創意工夫が凝らされます。腹腔端の先端を切って開放端にして髄液の流出をよくする、斜めに切って癒着しにくくする、腹腔端の先端から離して横穴をいくつかあけ、先端が詰まっても髄液が流出するようにする……外科医一人一人、いろいろ考えてやっているのです。
しかし、それでも詰まるのがシャントです。腹腔端をどのくらい長く入れるかも術者によって意見が分かれます。腹腔端が長いと、管の抵抗によって詰まり易くなるという考えがある一方で、管が長い方が腹腔内でいろいろ動くので癒着などによる閉鎖を予防できるとする考えもあります。一般に、小児を扱うことの多い脳神経外科医は成長により腹腔端が短くなるのを見越して、長めに入れることが多いように思います。
以上の様にして、脳室端、シャントバルブ、腹腔端を埋め込んだら傷を閉じて手術は終わります。後は、髄液がシャントを流れて、感染などのもろもろの術後合併症が起きないように祈るばかりです(苦しい時の神頼み、です)。
ここで述べたのはシャントシステム全体を入れる時の手術ですが、シャントが詰まったときなどは必要な部位のみ手術します。腹腔端の閉塞であれば腹部のみ、脳室端なら頭部のみ、というわけです。シャントの手術は慣れた外科医が行えば全体で30分から1時間ぐらいです。しかし、ムッチンプリンのような赤ちゃんのときには血管が見えないがために点滴を入れるのに1時間、2時間、手術はたったの15分、なんてことは珍しくなく、小児脳神経外科医、麻酔医泣かせの最たるもんです。
10●シャント・システムの構造・種類
ここではシャント=VPシャントとして話していきます。
本題に入る前に、シャントはどうして流れるのか?そして、なぜ詰まったり、いろんなトラブルの元になるのか?を、ちょっと考えてみましょう。難しそうな質問ですね。でもその答えは小学校低学年程度の算数で説明できてしまうんです。信じられない?ま、聞いてください。
脳室内の髄液の圧を脳室内圧、シャントバルブが開く圧をバルブ圧、お腹の圧を腹圧とします。又、頭の位置(高さ)とお腹の位置(高さ)の違いによる圧(水位の違いによる圧)を水圧差としましょう。髄液を流そうとする力は脳室内圧+頭とお腹の高さの違いによる水圧(これはサイフォン効果により生じます)、一方それに抵抗して流れを止めようとするのはバルブ圧+腹圧です。すなわち実際に髄液を流す圧の差(Pと表わします)は
P=髄液を流そうとする力-髄液を止めようとする抵抗力
=(脳室内圧+水圧差)-(バルブ圧+腹圧)
=脳室内圧+水圧差-バルブ圧-腹圧
髄液が順調に流れいるときはP=0に近くなるので
脳室内圧+水圧差-バルブ圧-腹圧=0
と仮定してしまえば
脳室内圧=バルブ圧-水圧差+腹圧
どうです。ちょっと中学の数学も入りますが、できた式は小学校の算数でしょう? 微分、積分なんか全然関係ないし、数学が嫌いな人だって怖くない。これが基本なんです。もっとも、実際には髄液のタンパクによる粘稠度、シャントの管の壁との間の抵抗力、バルブの位置(前頭部、後頭部)、腹腔内の管の長さなどが関与して、なんとも複雑な異次元世界の様相を呈してくるのですが、シャントの基本の理屈を考えるのには、今の式だけで充分間に合います。
さて、寝ているときのことを考えて見ましょう。頭とお腹は同じ高さにあるので両者の水圧差は0です。今、仮にバルブ圧を5cm水柱(水で計って5cmの高さ、の意味です。以後略します)、腹圧も5cmとすると
脳室内圧=5-0+5=10cm
となり、これは寝ているときの髄液の圧としては正常範囲内です。
それでは、起きて座ったり、立ったりするとどうなるでしょうか。自分の赤ちゃんや子供を見てみてください。頭とお腹の間は、少なくても30cmくらいはありますね。この長さがみんなサイフォン効果によって水圧差になってしまいます。すなわち、少なめに30cmと見積もっても、
脳室内圧=5-30+5=-20cm
となり、これではどう考えても起座時の髄液圧としては少なすぎます。すなわち、髄液が流れすぎているのです。これを、例えば+5cmとしようとすると、バルブ圧を30cm分にしなければなりません。でも、そうしたら今度は寝ているときに全然流れない、ということになってしまいますね。一つのバルブで2役を果たすのは無理なのです。
神様が創ってくれた人間の体の自然の摂理の偉大さと、人間の作ったシャントの間には、悲しい差があるのです。でも、人間もその差を埋めるべく一生懸命努力してきました。サイフォン防止効果付きバルブ、自動流量調節式バルブ、あるいは圧可変式バルブ……です。前置きというか前提がくなってしまいましたが、ここでは、この起きているときと寝ているときの差を埋めるべく、様々なバルブが考案されていることをご理解ください。
さて、本題に入ります。シャントシステムは大きく分けて3つの要素からできています。シャントバルブ、脳室端のカテーテル(管)、腹腔端のカテーテル(管)、です。ひとつずつ紹介していきましょう。
▼シャントバルブ
バルブはシャントシステムの中心をなすものです。基本的には髄液を一定の圧で流す弁(バルブ)機構と髄液を貯める貯留槽からなります。様々な種類がありますが、大きく分けて髄液の流量ををバルブの圧によって管理しようとする圧管理型バルブと、髄液の圧により自動的に流量を調節する流量調節型バルブに分類されます。
・圧管理型バルブ
圧管理型バルブでは一般的には圧の変動範囲によって低圧、中圧、高圧の3種類がそろっているのが普通です。例えば、低圧では髄液の流量によって15-50mm水柱の範囲で圧が変動し、中圧では50-90mm水柱、高圧では90-150mm水柱、といった具合です。この場合、どの圧のバルブを選ぶかは手術前の髄液の圧、手術までの経過、脳室の大きさ、年齢などを考慮して主治医が決めます。
一方、先ほど述べた様に頭とお腹の高さの違いによる水圧差が原因で生じるサイフォン効果は、バルブの圧を変えても予防は困難と考えられる場合には、抗サイフォン装置を付けた圧管理型バルブを使うこともあります。抗サイフォン装置では、髄液を薄い膜で覆われた狭い通路に流します。通常の、高い脳室内圧によって髄液が押し出されて流れている状態では髄液は陽圧(プラスの圧)を保っています。この陽圧によって髄液は抗サイフォン装置の膜を押し開き流れていきます。もしこの状態で体を起こすと、頭の位置が高くなりサイフォン効果が生じて、相対的に陰圧(マイナスの圧)となったお腹側に髄液は急激に吸い込まれていきます。しかし、陰圧で髄液が引き込まれる状態では、抗サイフォン装置を使用しているとその膜が陰圧により吸い寄せられ髄液の通路を防ぐように働き、髄液の流れを遮断します。すなわち、サイフォン効果が予防されるわけです。誰の発明かは知りませんが、世の中頭のいい人がいるもんですね。でも、人間の体は計算通りにいかないところがミソで、抗サイフォン装置自体の抵抗や、周辺に線維性の癒着が起きたり、とかで髄液の流れが不十分にったり、詰まる可能性が高くなるのが泣き所です。
・圧可変式バルブ
最近になり、圧調節型バルブにもう一種類、新しい仲間が増えました。圧可変式バルブ、です。磁気を用いてバルブの調節を行い、髄液の流量を調節しようとするものです。もちろんサイフォン効果そのものを予防することはできず、限界はありますが微妙な圧調節を要する水頭症や、寝ている時間が多く比較的に脳室内圧に髄液の流量が左右されるような水頭症には期待できると思われます。ただ、電化製品・携帯電話など多くの磁場に囲まれて生活していることや、軽い打撃でも設定圧が変動することを考えると日常生活上、いろいろ注意が必要になります。
・流量調節型バルブ
流量調節型バルブの歴史も比較的新しいものです。このタイプのバルブは髄液の圧によって弁機構部の髄液の流れる断面積が自動的に変化し、脳室内圧をできるだけ一定の範囲内で調節できるように作られています。大変便利と思うか、あなた任せ(髄液圧任せ)で無責任、と思うかは非常に意見の別れるところですが、これまでの圧調節型バルブとは異なった考えで生まれてきたバルブであることに違いはありません。一つのバルブで、全ての水頭症に対応可能な点は多いに評価されますが、やはりサイフォン効果は完全には予防できないことや、低圧性の水頭症では充分な髄液の流量が得にくいことなど問題も残されています。
完全なバルブというのはなく、どんなバルブにも一長一短があります。要は、自分の使っているバルブが何であれ、髄液がきちんと流れ合併症なく生活できていればいいわけです。問題になることが多いサイフォン効果も、髄液が流れていてはじめて問題になるわけです。抗サイフォン装置が付いても、圧調節できても髄液が流れていなければ話しになりません。そんなわけで、今でも単純な低圧バルブは根強い人気があるのも事実です。髄液はきちんと流れ、かつ流れ過ぎない、という相反する条件の接点を目指したバルブ開発の道はまだまだ先は長そうです。
▼カテーテル(管)
さて、バルブの次は、それにつなぐカテーテルについてご説明します。
・脳室端カテーテル
脳室内に挿入し、バルブの脳室端と接続される管です。長さは頭の大きさ、前方から入れるか、後方から入れるかにより調節します。通常は先端が流線型になった管ですが、脳室が狭くなったときに脳室壁と癒着して詰まることを予防するために羽の様なものを付けた型もあります。この場合、脈絡叢が絡むと詰まったときに引き抜くのが大変危険となります。
・腹腔端カテーテル
バルブの腹腔端に接続し、皮下を通ってお腹の中に挿入される管です。一般には先端に細隙状の切れ込が入れてあり、この部分でも圧調節をするようになっています。しかし、実際問題としてはこの細隙は詰まりの原因になることが多いので切断してしまうことも少なくありません。以前は、管がお腹の中で折れ曲がり詰まることを予防するためにらせん状に針金を入れた管が使われたことがあります。この管は、固いために逆に腸などに穿孔することがあり(特に乳幼児の場合)、最近は殆ど使われなくなりました。いいと思った工夫も、裏目に出てしまったわけです。
11●シャント合併症
「水頭症に対するシャント手術の発展の歴史は、とりも直さずシャント合併症予防の歴史である」という著明な小児神経外科医の言葉があります。"The best shunt is no shunt"(シャントなしで治療できれば最善)といってみても、神経内視鏡(第3脳室底開窓術)で治療できる一部の患者さんを除けば大部分の水頭症の治療は今でもシャント手術しかないことも事実です。
シャント手術に伴う合併症は年齢が低いほど(乳幼児)あるいは対照的に高齢であるほど起きやすいことはよく知られています。又、シャント機能の障害(一般に"シャント不全"と呼びます)は術後数ヵ月以内に発生する率が最も高く、発生率は最初の1年間が25-40%、以後は毎年約4-5%の割合で発生するといわれています。
シャント合併症は種類も様々で全部を話すことは困難ですが、主なものを順を追って話してみます。
・シャント閉塞
シャントが詰まることはシャント合併症の中でも最も多いもので、特に小児ではシャント合併症の約半分近くになります。
脳室端が原因で起きる場合はしばしば脈絡叢が脳室端の管に絡まって閉塞を起こすことがあります。他にも血腫や、反応性(異物反応?)に形成された膜様組織によって脳室端の管が閉塞することがあります。
バルブの弁機構に脳組織の一部が詰まったり、軽い感染を契機に膜様物が形成されてシャントが閉塞することがあります。この様なことは、バルブの機構が複雑に進化したものほど起こしやすい傾向にあります。
腹腔端はシャント閉塞の原因としては一番多いものです。多くの場合、管の先端部に膜様組織が形成されて髄液の流出を障害しています。又、単純に成長に伴い管の長さが足りなくなりシャントが閉塞する場合もあります。
他にも、脳室端とバルブ、あるいはバルブと腹腔端の接続がはずれてシャント閉塞となることも意外とあります。シャントシステムが長期にわたり入っている場合には、シリコンの劣化により管やバルブが断裂することも報告されています。
シャントが詰まれば、当然吐いたり、機嫌が悪くなったり、ひどい時には意識も悪くなったりとします。このあたりの症状については『水頭症の症状』の章を参考にしてください。シャントシステムが入っている場合には、時に管に沿って皮膚が盛り上がってくることがあります。腹腔端が詰まると、腹部から胸部、更に頚部にまで盛り上がりが及ぶことがあります。これば、腹腔内に流れなかった髄液が管に沿ってその周囲を逆流するために生じるものです。又、腹腔内に嚢胞を作って、お腹が膨れてくることもあります。脳室が大きく、脳の発達が悪い場合には頭皮下に髄液が貯留することもあります。
シャント閉塞が疑われると、通常はシャントバルブの貯水槽に細い針を刺し、造影剤を注入してシャント閉塞の部位を確認します。同時に髄液を採取して炎症(感染)を生じていないかも検査します。シャント閉塞部位が同定できたらシャント再建術を行います。感染を伴わない単純な閉塞であれば、閉塞部位の手術のみで大丈夫です。
ここでもう一度注意して欲しいことは、シャントが閉塞する場合は、感染が関与していることが多い、ということです。ごく軽い、検査してもわからないくらいの感染が原因になって反応性に膜様物を管の周りに作ることは珍しくありません。又、感染による閉塞でなくてもシャントが閉塞し髄液が貯留することにより2次的感染を生じる可能性もあります。シャント不全が発生した場合には常にシャント感染を念頭にいれて治療に当る必要があります。
・髄液の過剰排出による合併症
シャント閉塞の対極をなす合併症です。小児に発生することもありますが、成人特に高齢者の特発性水頭症でしばしば問題となります。バルブ圧の設定が低すぎたり、サイフォン効果が強い場合に生じます。症状としては起立時の頭痛が知られていますが、頭蓋内圧が低下することにより脳表に髄液や血液が貯留することもあります(硬膜下腔液貯留、硬膜下血腫)。ひとたびこの様な状態になると、治療は難儀します。
髄液が過剰に排出されると、脳室は大変小さく狭くなります。この様な状態を『細隙脳室(slit ventricle)』と呼びます。細隙脳室では、脳室が大変狭く両側の脳室壁がくっつくくらいになるので、シャントの脳室端の管が詰まり易い状態になっています。一般にシャントしていると髄液の拍動による圧の変化がそのままシャントの方に逃げてしまい、脳の柔軟性は失われています。特に細隙脳室では脳は固くなっていることが多く、ちょっとした脳室内の髄液量の増加で急激な脳圧の増加を生じます。この様な状態を『細隙脳室症候群(slit ventricle syndrome)』と呼びますが、急激な頭痛、時に急激な意識障害を生じるので注意が必要です。
小児、特に乳幼児期には頭蓋骨はまだ癒合していないので、髄液の過剰排出が生じると脳室の縮小に伴って頭囲も小さくなります。乳児ではシャント後に頭蓋骨どうしが重なりあうことも珍しくありません。多くの場合は自然に整復されていき心配はありませんが、脳の障害が強い小児の場合には頭蓋が小さいまま癒合して2次的な小頭症になることもあります。又、頭蓋骨の変形が強く残り美容的な問題を生じることもあります。
・シャント感染
シャント感染は、シャントが人体にとって異物でできている以上避けられない問題です。シャント感染の殆どは、シャント挿入後(手術後)の2カ月以内に発生しています。又、年齢が若い程シャント感染率が高いことも知られています。現在、世界のトップレベルの施設でもシャント感染率は5%前後あり、他は推して知るべし、です。
シャント感染を生じる病原菌の主なものは皮膚に常在するものです。最も多いのは表皮ブドウ球菌でシャント感染の約40%を占めます。続いて黄色ブドウ球菌が約20%で、以下様々な病原菌がシャント感染を生じます。
シャント感染を生じた場合の治療は、全身的な抗生剤の投与、シャントバルブからの直接抗生剤注入、などがありますがそれだけでは不十分な場合が殆どです。そこで一般的にはシャントの腹腔端を体外に出す処置を施し、髄液を清潔な状態で体外に排出するようにまずします(これを外ドレナージといいます)。そして髄液が正常化して炎症(髄膜炎)の所見がなくなったところでシャントシステム全体を入れ替えるのが普通です。なぜならば、髄液がどんなにきれいになっても、一度シャント感染を生じたシャントシステムのどこかに病原菌が付着している可能性があるからです。最近では、シャントの管の内面を特殊加工して病原菌が付着できないくらい極めて滑らかにした管が販売されるようになりました。
直接感染を生じたわけでなくても、例えば乳幼児の柔らかい皮膚を破ってバルブの一部が露出してしまったり、原因不明でもシャントの管、バルブ周辺に炎症を疑わせる発赤が生じた時にもシャント感染に準じて治療します。
シャント感染との闘いはまだまだこれからの課題です。
イラスト:いいじまえみ
編集:山下泰司(日本水頭症協会 代表)

 HOME
HOME 水頭症ってなに?
水頭症ってなに? 事務局よりのお知らせ
事務局よりのお知らせ